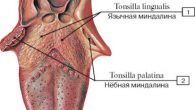
Возбудитель Corynebacterium diphtheriae вызывает острое токсическое поражение организма с началом местного воспалительного процесса и с образованием белого плотного налета на лимфоидной ткани.
Этиология
Бактерии-возбудителю дифтерии из рода Corynebacteriae свойственны:
- полиморфность;
- Гр ();
- неподвижность;
- отсутствие спор, капсул и жгутиков;
- наличие вздутий на концах с зернами волютина, отсюда характерный внешний вид гантели.
Палочка располагается под углом или парно. Активно растет в сывороточно-теллуритовом агаре, в свернувшейся бычьей сыворотке.
Классификация бактерий-возбудителей производится на три типа:
- Gravis;
- Intermedius;
- Mitis.
По патогенным факторам палочки различают:
- экзотоксинные;
- токсигенные;
- нетоксигенные.
Бактерия переносит К-антигены, растущие на приповерхностных слоях клеточной структуры. Палочка может содержать более 20 видов биологически активных соединений, например, нейраминидаз, гиалуронидаз, некротизирующий фактор и т. п.
Отмечают случаи, когда нетоксигенные штаммы бактерии вызывают в организме аналогичные изменения, как и токсигенные. В этом случаи проявления менее тяжелые.
Дифтерийная палочка устойчива в условиях внешней среды. Ее активность в среднем составляет 15 суток, в осенний период может достигать 5 месяцев. В молочной и водной средах бактерия живет от одной до трех недель. При кипячении возбудитель гибнет уже через минуту.
Вернуться к оглавлениюЭпидемиология дифтерии
Заразиться дифтерией можно от больного человека или носителя палочки. Наиболее опасен второй тип, так как начальные стадии выявляются крайне редко. Риск заражения при заболевании носителя ОРЗ с кашлем и чиханием повышается в 100 раз.
Иммунитет к С. diphtheriae кратковременен, поэтому в закрытых помещениях возбудитель способен циркулировать вечно, вызывая реинфекцию.
Первые сутки при воздушно-капельном заражении в назофарингеальных выделениях содержится максимальное количество бактерий. Заражение бытовым способом происходит через грязные игрушки, посуду. При наличии ран и повреждений слизистых и тела вероятен контактный перенос инфекции.
Максимальной восприимчивостью к дифтерийной палочке обладают неиммунные или непривитые дети и взрослые, у которых индекс контагиозности равен 20. Риск заболеть дифтерией у привитых людей через полтора года также повышается, так как антитоксический иммунитет кратковременный. Обычно заражению предшествует ОРЗ.
Заболеваемость растет в осеннее и зимнее время. В эти периоды учащаются ОРВИ, случаи переохлаждения, что понижает устойчивость организма к инфекциям. Миндалины становятся восприимчивы к возбудителям, происходит чрезмерное выделение лимфоцитов в их тканях, что приводит к отечности слизистой.
В зависимости от уровня коллективной защищенности от дифтерии возможны одиночные проявления или вспышки инфекции.
Вернуться к оглавлениюСимптомы
Симптоматика дифтерии миндалин определяется степенью заболевания. Различают разные формы.
1. Острая дифтерия. Возникает при соблюдении календаря прививок.
Симптомы:
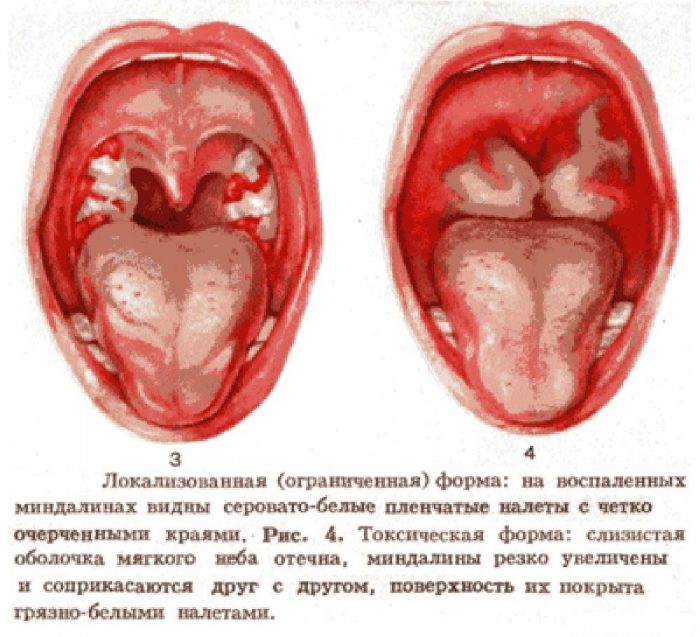
- увеличение миндалин с 1 до 4 мм, характерны неправильные очертания;
- на миндалине образуется белый или сероватый налет;
- температура возрастает до 38,5°С;
- общее самочувствие не изменяется;
- дискомфорт при глотании;
- увеличение близлежащих лимфоузлов.
Острую дифтерию сложно обнаружить из-за кратковременности интоксикации с незначительной симптоматикой первые дни.
2. Тяжелая форма характеризуется резким развитием, реже с прогрессированием на близлежащие ткани, слизистые и системы из-за сниженного иммунитета. Но чаще болезнь локализирована.
Внешние проявления:
- быстрое развитие симптоматики;
- острое начало;
- резкий скачок температуры до 41 °C;
- сильные боли в голове;
- слабость и бледность;
- резкий упадок сил;
- рвота;
- анорексия.
На начальной стадии заболевания, длящейся от часа до двух дней, виден быстро нарастающий диффузный характер, не имеющий границ и локальности. Сильно отекает ротоглотка от миндалин до твердого неба, так что лимфоидная ткань с обеих сторон начинает соединяться. Начальная стадия тем короче, чем тяжелее форма.
Налет на увеличенных, гиперемированных миндалинах имеет синюшный оттенок, при этом очень тонкий и неоднородный. Пленку легко можно снять, но эффект не длителен — через некоторое время она появляется снова. Голос становится гнусавый, лицо бледнеет, а губы пересыхают. Характерна режущая боль в горле и шейном отделе из-за увеличения лимфоузлов. Появляется сильный гнилостный запах изо рта.
3. Гипертоксичная форма быстро развивается за сутки.
Симптоматика:
- боль в горле и шейном отделе;
- высокая температура выше 40 °C;
- анорексия;
- жар, ломота в теле, озноб;
- сильная слабость с головокружением;
- частая рвота;
- постоянная тошнота.
Резкая слабость может смениться возбуждением. В результате наступает инфекционно-токсический шок. Летальный исход в этом случае наступает через два дня.
За первый час развития интоксикации сильно отекает ротоглотка и миндалины, резко и сильно увеличиваются лимфоузлы. Наблюдается гиперемия — усиление притока крови к миндалинам, как следствие, проявляется тромбогеморрагический синдром, который сопровождается сильными кровотечениями в тканях.
Отдельным видом является дифтерийный или изолированный круп. Для этого типа заболевания характерны такие симптомы:
- постепенное начало воспаления;
- медленное повышение температуры тела от 37,1 до 38 °C;
- голос сипнет и грубеет с последующей полной или частичной его потерей;
- быстро нарастает дыхательная недостаточность;
- в середине болезни дыхание становится шумным с удлиненными вдохами.
Диагностика
Диагностируется воспаление в лаборатории путем проведения ряда анализов и тестов.
- Общие анализы: крови, мочи, кала.
- Бактериоскопия общего мазка на изменение флоры миндалевидной слизистой.
- Бактериологический или культуральный метод исследования позволяет выявить общность микроорганизмов, вызывающих дифтерийное воспаление. Предварительный ответ получают на следующий день, окончательные сведения с параметром токсичности и биохимией коринебактерий — через два-три дня.
- Метод Иенсена для определения степени повышения антитоксического иммунитета. Дифтерии соответствуют пределы от 0,03 АЕ/мл до 0,05 МЕ/мл.
- Выявление специфических антител в крови и динамический прирост.
Анализы необходимы при пленочной ангине, гортанном стенозе, отечности подкожных тканей шейного отдела у непривитых или некорректно привитых детей. Подозрительными случаи являются дети с выраженным иммунодефицитом, члены неблагополучных семей с пленочными ангинами.
Вернуться к оглавлениюЛечение
Когда миндалину поражает дифтерийная палочка, пациента направляют в инфекционный стационар. Располагают в закрытом боксе или в реанимации в зависимости от стадии.
Назначается строгая диета с достаточным количеством витаминов, калорий. Не разрешается употреблять сырые или полуготовые продукты.
Осуществляется противодифтерийное вакцинирование. Дозировка и количество уколов определяются в соответствии с формой и тяжестью заболевания. Укол не делается детям, которым поставлен диагноз по истечении семи дней, а также при отсутствии симптоматики интоксикации и наслоений на лимфоидной ткани. Введение инъекции осуществляется только после анализа поставленной предварительно внутрикожно пробы.
За больными легкой формой наблюдают в течение двух дней без вакцинирования. Назначаются:
- эритромицин и рифампицин при легкой дифтерии;
- пенициллиновые и цефалоспориновые антибиотики в среднетяжелых и тяжелых случаях.
Длительность курса — до двух недель. Производится полоскание с орошением ротовой области дезинфицирующими растворами. Проводится дезинтоксикация глюкозосолевыми и коллоидными препаратами.
Вернуться к оглавлениюОсложнения
Дифтерия дает осложнения на нервную, кровеносную, сердечно-сосудистую систему. Возможные проявления нарушений кровообращения мозга, кардиопатии, миокардита, острой почечной и полиорганной недостаточности, паралича дыхательных мышц, дифтерийного гепатита.
Возможны неспецифические осложнения, такие как паратонзиллярный абсцесс, пневмония, отит.
Вернуться к оглавлениюПрофилактика
Основной профилактической мерой является иммунотерапия. Для этого разрабатывается график вакцинирования детей с трех месяцев путем трехкратного введения вакцин АКДС, АДС с перерывом в 1 месяц. Ревакцинация назначается в 18 месяцев, 11, 14 и 18 лет.